2025.09.29
がん上行結腸がんとは?症状や治療法・予防法まで解説

上行結腸がんは、大腸がんの中でも右側に分類されるがんで、初期段階ではほとんど症状が現れないという特徴があります。
自覚症状がないまま進行し、発見されたときにはすでに進行がんというケースも少なくありません。
この記事では、上行結腸がんの症状や診断方法、治療法についてわかりやすく解説します。見逃されがちな疾患のサインを知ることで、早期発見につなげましょう。
上行結腸がんとは
上行結腸がんとは、大腸の右側、盲腸から続く「上行結腸」と呼ばれる部位に発生するがんです。大腸がんの中でも右側結腸がんに分類され、便がまだ液状のまま通過する場所であるため、がんがある程度進行するまで自覚症状が現れにくいのが特徴です。発見が遅れやすく、診断時にはすでに進行しているケースも少なくありません。
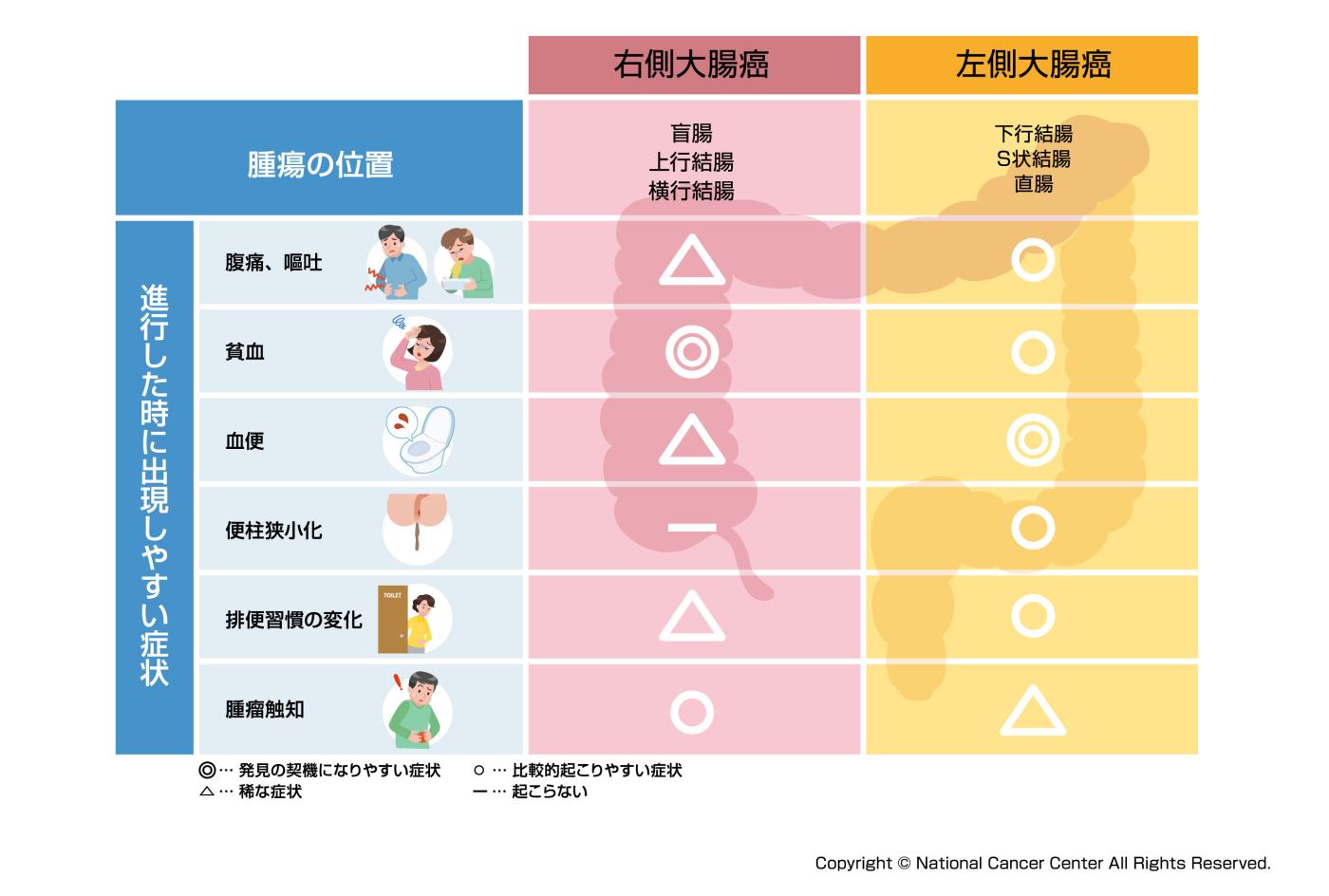
上行結腸がんの症状
(参照:https://www.ncc.go.jp/jp/ncch/clinic/colorectal_surgery/150/index.html)
上行結腸がんは、進行するまで自覚症状が現れにくいという特徴があります。
上行結腸がんでは初期の頃には腸の通過障害が起こりにくく、がんが大きくなっても日常生活に影響を与えにくいため、気付かないまま病状が進行してしまうこともあります。
ここでは、初期から進行時にかけて現れやすい上行結腸がんの主な症状について詳しく解説します。
上行結腸がんの初期症状
上行結腸がんは他の大腸のがんと同じように初期症状はほぼありません。
上行結腸は腸の内腔が広く、多少腫瘍が大きくなってきたとしても便の通過に問題が生じることも少なめです。
さらに上行結腸に流れ込む便は、小腸から隣接する部位のため、便も柔らかく流れやすい流動便です。便通の通過障害なども起きにくく、さらに自覚症状が生じにくい部位ともいえるでしょう。
上行結腸がんの進行時の症状
病状が進行してくると、悪性腫瘍が増大しさまざまな症状が現れます。腫瘍から出血が持続的に見られるようになると、わけもなく貧血症状を呈するようになるのです。
大腸の始まりの方で腫瘍が生じるため、左側にできる大腸がんとは異なり輸血や便秘などのわかりやすい自覚症状は起こりにくいのが上行結腸がんのネックといえるでしょう。
貧血やお腹のしこりのように、病状が進行したときにはじめて自覚症状何らかの自覚症状を実感することも少なくありません。
上行結腸がんの検査
上行結腸がんは、他の大腸がんと同様に早期段階では自覚症状に乏しく、気付かないうちに進行していることも少なくありません。
そのため、定期的な検査による早期発見が重要です。現在では、便潜血検査や内視鏡検査をはじめ、画像診断や組織検査など多様な手法を組み合わせて、がんの有無や進行度、転移の有無を総合的に評価することが可能です。
ここでは、上行結腸がんの診断に用いられる代表的な検査方法について詳しくご紹介します。
便潜血検査
自覚症状のない大腸がんを早期に見つけるためにとても有効な検査方法が便潜血検査です。
便潜血検査は自治体や職場などのがん検診などでも広くおこなわれています。便潜血検査は便の中に血液中のヘモグロビン(赤血球の主成分)が混じっていないかどうかを調べる免疫学の検査方法です。
近年では一般的に2日間の便を調べる2日法がおこなわれます。便潜血検査は肉眼では見えない少量の血液でも検出できる高感度な検査です。それに加えて患者さんの肉体的な負担やストレスが少ない、優れた検査方法の一つといえるでしょう。
内視鏡検査
便潜血検査で陽性が出たときに、精密検査としておこなわれるのが大腸の内視鏡検査です。
内視鏡検査は肛門から内視鏡を挿入し、がんなどの病気がないかどうかを調べます。
大腸の粘膜の状態の非常に細かいところまでモニターに映し出されるので一般的には直径5mm程度のポリープやデノボがんも発見できる他に、ポリープが良性であるか悪性であるかの鑑別をすることもできます。
検査時間は15~20分程度ですが、大腸内に便が残らないようにする前処置などを含めると、4〜5時間ぐらいかかることもあります。
大腸内視鏡検査のときに内視鏡でなんらかの病変が確認できれば、一部を採取して組織検査「生検」をおこない顕微鏡で細胞を観察します。
直接細胞を観察するので良性か悪性かの確定診断ができます。
注腸造影
肛門からバリウムと呼ばれる造影剤を入れて空気を注入し、大腸を膨らませたあとレントゲン撮影をおこなう検査方法です。
撮影した大腸全体の形を見て病気の位置や大きさ、大腸の一部が狭くなっていないかなどを調べる方法です。
大腸の中に便が残らないよう前日から食事を制限し、下剤を服用して便をきれいに排出する前処置が含まれます。
CT
CT検査では、がんやその周辺の状態を詳しく知ることができる検査です。CT装置の寝台に横になったままスライドして、撮影し人体の横断面を輪切りにするようにしてレントゲンを照射して画像を抽出します。
がんやその周辺にあるリンパ節転移、周辺臓器への浸潤の有無、肝臓や肺への転移のような遠隔転移の有無、腹膜播種なども調べることができます。
MRI
MRIはCT検査と同様に寝台に乗って体の横断面を撮影する検査です。
磁気を用いた検査方法でCTとは違い、放射線の被爆が心配ないのもMRI検査のメリットといえます。
体内の水素原子核が持つ弱い磁気を強い磁気で揺さぶることにより、原子核の状態を画像化する検査です。
MRI検査もリンパ節の転移、周辺臓器への浸潤の程度、遠隔転移なども診断することが可能です。
PET-CT
がん細胞に集中して取り込まれる特殊な薬品を注射して、その分布状態からがんの位置などを調べる検査がPET検査です。
特殊な薬品とは.ブドウ糖とポジトロンという陽電子を発する放射線同位元素を合成した薬剤です。
これを静脈に注射したあと1時間程度安静にしてもらい、PET装置で全身を撮影します。ブドウ糖の消費量が多いがん細胞がある場所には薬品が集中し光ったような画像が映し出されます。
CT検査やMRI検査では発見しにくい再発や転移した部位を発見することが可能です。
上行結腸がんに気付いたきっかけ

上行結腸がんは、大腸の右側にある「上行結腸」に発生するがんで、初期段階ではほとんど症状が出ないため、気付かれにくいという特徴があります。
そのため、多くの人ががんの進行後になってようやく異変を感じるケースが少なくありません。
実際に上行結腸がんに気付くきっかけとしては、以下のような例があります。
貧血の進行:腫瘍からの持続的な出血により、鉄欠乏性貧血が進行し、めまいや動悸、倦怠感などが生じて病院を受診した際に見つかる
健康診断での異常:便潜血検査などの定期検診で陽性反応が出て、精密検査を受けた結果がんが発見される
腹部のしこりや違和感:進行した段階で、腹部の腫れやしこりに気付き、受診に至る
原因不明の体重減少や食欲不振:明確な理由なく体重が減ったり、食欲が落ちることで精密検査を受けることになり、がんが判明する
このように、上行結腸がんは症状がはっきりしないため、早期発見のためには定期的な検診や小さな体調の変化に注意を払うことが大切です。
上行結腸がんの診断

上行結腸がんの診断は、複数の検査を組み合わせておこなわれます。最初のきっかけとなるのは、便潜血検査や健康診断での異常所見であることが多く、そのあとにおこなわれる精密検査で確定診断されます。
主な診断の流れは以下の通りです。
- 便潜血検査:便中の血液成分を調べる簡便な検査。陽性反応が出た場合は、さらに詳しい検査にすすむ
- 内視鏡検査(大腸カメラ):肛門から内視鏡を挿入し、大腸の内側を直接観察し上行結腸に病変があるかを確認し、必要に応じて組織を採取
- 生検(組織検査):内視鏡で採取した病変の一部を顕微鏡で詳しく調べ、がん細胞の有無を確認
- 画像検査(CT・MRI・PETなど):がんの進行度や転移の有無、周囲臓器との関係を確認するために実施
これらの検査結果を総合的に評価し、上行結腸がんの確定診断と病期(ステージ)の決定をおこないます。
以下の記事も参考にしてみてください。
>>大腸がんステージ1の症状は?原因や治療方法を解説!
上行結腸がんの分類
上行結腸がんは、大腸がんの一部として分類されますが、その部位や進行度に応じていくつかの観点から分類されます。
①解剖学的分類(部位による分類)
大腸は解剖学的に「右側(盲腸・上行結腸・横行結腸)」と「左側(下行結腸・S状結腸・直腸)」に大別され、上行結腸がんは右側(右半結腸がん)に含まれます。右側のがんは便がまだ液状の段階にあるため、閉塞症状が出にくいという特徴があります。
②組織学的分類
大腸がんの約95%以上が「腺がん」と呼ばれるタイプで、上行結腸がんもほとんどがこれに該当します。まれに「粘液がん」や「印環細胞がん」などの特殊型が含まれることもあります。
③病期分類(ステージ分類)
がんの進行度を表すTNM分類(T=腫瘍の深さ、N=リンパ節転移、M=遠隔転移)に基づき、ステージI〜IVにわけられます。ステージが進むほど、治療が複雑になり、予後への影響も大きくなります。
このような分類をもとに、治療方針や予後の見通しが立てられます。正確な分類は、最適な治療を選択するうえで非常に重要な情報です。
上行結腸がんの治療
上行結腸がんの治療法は、がんの進行度(ステージ)や腫瘍の位置、大きさ、そして患者さんの全身状態によって大きく異なります。
ここでは、上行結腸がんに対する主な治療法について、それぞれの特長や適応条件、副作用への配慮などをわかりやすく解説していきます。
内視鏡治療
上行結腸がんの場合、早期であれば内視鏡による治療が可能です。内視鏡検査やCT検査などを通じてリンパ節転移の可能性がほとんどなく、がんが一括して切除できる大きさと部位にある場合、内視鏡治療での切除を試みます。
内視鏡治療は手術をせずにがんを切除できるため体への負担が少ないというのがメリットです。
内視鏡治療は、肛門から挿入する内視鏡を使用し、大腸の内壁にある病変部を体の外から体表面を切らずに取り除く治療法です。
早期がんや、粘膜下層にわずかに及ぶような浅いがんに対しておこなわれます。
この方法では、病変の形状や大きさに応じて3つの技術を使いわけます。
腫瘍に「茎(くき)」があるかどうかが治療の選択に関わっており、内視鏡の先端に取り付けられる「スネア」と呼ばれる輪状の金属装置を用いて、がんを締め付け、高周波電流で切除するのが基本的な仕組みです。
使用するスネアの形状もさまざまで、腫瘍の位置や性質に応じて、専門医が適切に判断し選択します。
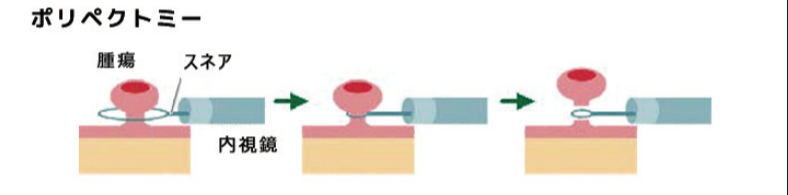
①ポリペクトミー
(参照:https://hyo-med-gastro.jp/endoscope.html)
ポリペクトミーは、有茎性ポリープ(茎があるタイプ)に対して用いられる手法です。
スネアをポリープの根元に引っかけて切除します。比較的簡易な処置で済むため、外来での対応も可能なことが多いです。
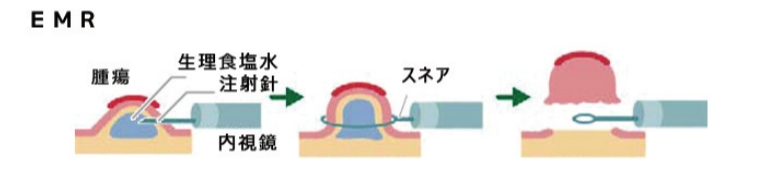
②EMR(内視鏡的粘膜切除術)
(参照:https://hyo-med-gastro.jp/endoscope.html)
EMRは、茎のない扁平型の病変(広がりのあるポリープ)に用いられる方法で、2cm程度までのがんが適応になります。
病変の下に液体を注入して持ちあげ、スネアで切除することで、腸壁を深く傷つけずに除去できるのが特長です。
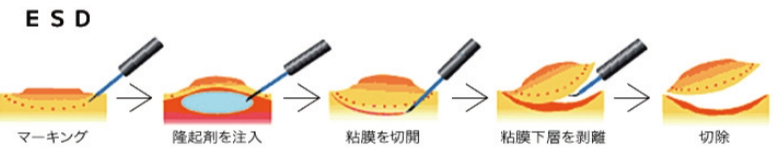
③ESD(内視鏡的粘膜下層剥離術)
(参照:https://hyo-med-gastro.jp/endoscope.html)
ESDは、EMRでは一括切除が難しい2cm以上の大きさを持つ病変に対しておこなわれる高度な治療法です。
専用の電気メスを用い、粘膜下層を精密に剥離しながら切除をおこなうため、広範囲のがんや形が複雑な病変でも、局所的に確実に除去することが可能です。
医師の技術力が求められる治療です。
手術
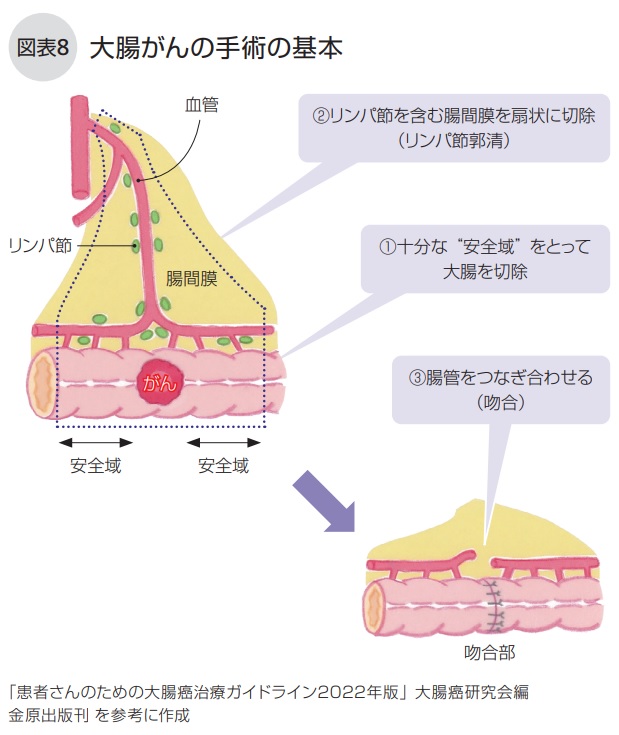
(参照:https://www.cancernet.jp/cancer/colon/colon-surgery)
がんが直径2cm以上だったり、早期がんでも粘膜下層の深い部分にまでがんが浸潤している場合には外科的切除を試みます。
粘膜下層には、血管やリンパ管が通っているので粘膜下層の深い部分までがんが浸潤していると考えられた場合、がんのある腸管と一緒に所属のリンパ節も切除します。
上行結腸がんの基本的な手術方法は、がんから先を左右10cmを目安として腸管を切除します。さらにがんが転移している可能性のあるリンパ節と血管を扇形に切除するのがスタンダードな手術方法です。基本的には、開腹手術でも、内視鏡手術でも基本的には同様です。
手術の進め方は、基本的に大きく3つの段階にわけて進みます。
①剥離・授動
お腹を開けて最初に出てくるのはまず小腸です。大腸は背中側にあって腸を動かないように固定している後腹膜にくっついているので、小腸を一度よけたあとに後腹膜から外します。
②血管切除・リンパ郭清
がん細胞の栄養血管と思われる箇所と、周辺のリンパ組織を切除します。先に周辺血管を処理することで、がん細胞の広がりを減らす狙いがあります。
③吻合
がんから左右10㎝と考えられている安全域を含めて腸管を切除し、それぞれの断端部をつなぐ「吻合」をおこないます。症例にもよりますが、全体でおよそ20㎝程度を切除することになります。
病期に応じたリンパ節郭清
結腸がんの手術では進行具合によりリンパ節への広がり方も異なると考えます、リンパ節転移の予測具合に応じてリンパ節郭清の方法はそれぞれ異なります。

(参照:https://oici.jp/hospital/utility/cancer-type/daichougan/)
D1郭清:腸管の近くにある腸管傍リンパ節を切除する
D2郭清:腸管の近くにある腸管傍リンパ節の他に、がんのある腸管のほかに、血液を送り込む栄養血管に沿った中間リンパ節まで覚醒する
D3郭清:腸管傍リンパ節、中間リンパ節に加えて栄養血管の根元にある主リンパ節まで切除する
上行結腸がんの薬物療法
上行結腸がんにおいても、術後の再発防止や進行がんに対する延命措置として抗がん剤治療がおこなわれます。
標準治療としてはFOLFOX(フルオロウラシル+ロイコボリン+オキサリプラチン)やFOLFIRI(フルオロウラシル+ロイコボリン+イリノテカン)といった多剤併用療法が主流です。
治療は「1サイクル」を数週間単位で実施し、体調の回復期間を設けながら繰り返します。
薬の選定や投与量は、ステージや全身状態、遺伝子検査の結果(RAS、BRAFなど)も加味して調整されます。分子標的薬や免疫チェックポイント阻害薬が組み合わされることもあります。
副作用をできる限り抑える工夫も重要で、治療中は吐き気や脱毛、末梢神経障害などに対する予防的ケアが並行しておこなわれます。
外来での化学療法にも対応しており、治療を受けながら日常生活を続けることが可能なケースも多くあります。
>>大腸がんの抗がん剤治療とは?主な薬の種類と治療の流れ、副作用対策まで徹底解説
フコイダン療法との併用
上行結腸がんの治療の一つとして、近年、標準的な抗がん剤治療とあわせてフコイダンを取り入れる補完療法が注目されています。フコイダンは海藻由来の成分で、免疫細胞の活性化や、がん細胞の増殖抑制に関わるとされ、補助的な役割を期待されています。
とくに、抗がん剤の副作用に対して体力や免疫力を維持したいと考える患者さんにとって、フコイダン療法は日常の食生活に無理なく取り入れやすく、身体的な負担なく続けられる魅力的な側面があります。フコイダン療法は標準治療の効果を補助する「補完的アプローチ」として高い注目を浴びています。
まとめ
上行結腸がんは、早期の自覚症状が乏しいため、定期的な検診や身体の些細な変化に気づくことが早期発見のポイントといえるでしょう。
進行してからの発見になっても、医療の進歩により、手術、抗がん剤など多様な治療法が選択可能になりつつありますがで、ご自身やご家族の健康を守るためにも、リスクや症状について正しく理解し、適切な医療機関での診断・治療を受けることが大切です。
近年のがん治療には統合医療もおこなわれるようになっています。
なかでも注目を集めているのがフコイダン療法。中分子フコイダンが持つ作用に着目した療法で、がん治療によい効果をもたらすと期待されています。
フコイダン療法は、抗がん剤との併用が可能です。
それだけではなく、抗がん剤と併用することでその効果を高め、副作用の軽減も見込めると言われています。
「中分子フコイダン」を用いた臨床結果の一例を紹介しています。どういった症状に効果があるか具体的に知りたい方は臨床ページをご覧ください。
>>「中分子フコイダン」を用いた臨床結果
>>フコイダンとがん治療についてもっと詳しく知りたい方はこちらへ
がん治療における選択肢の1つとしてフコイダン療法があることを念頭に置き、医師と相談したうえでベストな治療方法を考えていきましょう。
がんの種類を知る
おすすめの関連記事
-
 スキルス胃がんになりやすい人は?原因と早期発見・予防策について解説
スキルス胃がんになりやすい人は?原因と早期発見・予防策について解説2024.08.28
がん -
 大腸がんの初期症状とは?早期発見のために気にするべきことについて解説!
大腸がんの初期症状とは?早期発見のために気にするべきことについて解説!2025.04.28
がん -
 逆流性食道炎と食道がんの見分け方|似た症状に潜むリスクと見逃さないポイント
逆流性食道炎と食道がんの見分け方|似た症状に潜むリスクと見逃さないポイント2026.01.20
がん -
 男性の乳がん。原因、対策、治療法までを詳しく解説
男性の乳がん。原因、対策、治療法までを詳しく解説2023.12.13
がん -
 初期乳がんの症状は?早期発見の対策と意識すべき生活習慣について解説
初期乳がんの症状は?早期発見の対策と意識すべき生活習慣について解説2023.12.13
がん






