2021.12.28
がん大腸がんステージ1の症状は?原因や治療方法を解説!

大腸とは、食べ物が消化吸収され便として形作られるための最後の通り道です。主に水分を吸収することで有形便を形成します。大腸は主に結腸(盲腸・上行結腸・横行結腸・下行結腸・S状結腸)と直腸にわかれています。
大腸がんは、結腸や直腸のいずれかの部分に悪性腫瘍が生じている状態です。この記事では、大腸がんステージ1の原因や検査方法、再発防止に向けた取り組みについて解説しています。
※大腸がんの概要については以下の記事を参考にしてください。
>>大腸がんとは?その症状について
目次
大腸がんステージ1は自覚症状がほぼない状態
大腸がんステージ1は、いわゆる初期の状態です。大腸がんはステージ1などの初期の場合、ほとんど自覚症状はありません。
ただし、一般的な健康診断などで便潜血検査などがおこなわれていますので、一般検診などで偶発的に見つかるケースはあります。また初期症状がないことから、何らかの自覚症状が生じている場合において、大腸がんはある程度進行している可能性も考えられます。
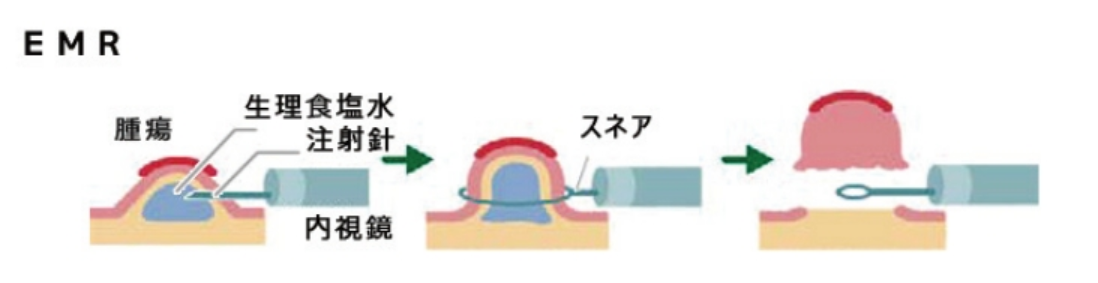
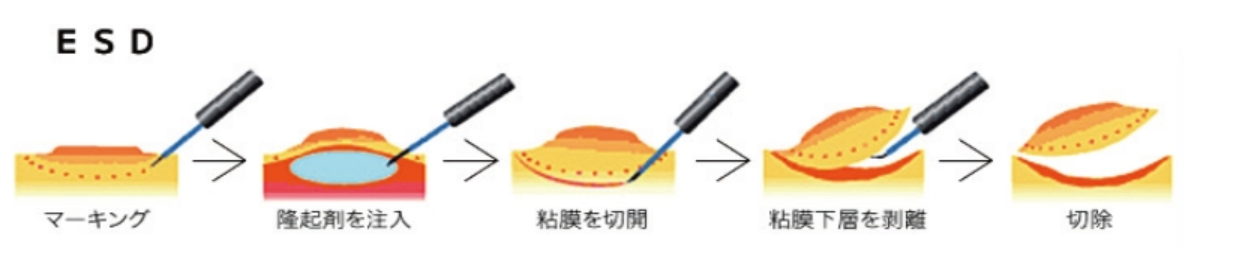
大腸がんを見つけるには、大腸内視鏡検査(いわゆる大腸カメラ)が最も効果的です。 大腸がんの治療法を選択するうえで重要になるのが、がんの進行度です。がんの進行度は画像検査や病理検査など、さまざまな検査結果で得られた情報をもとに「TNM分類」をもとに判定されます。 TNM分類は、がんの進行度を評価する指標の1つで、腫瘍(Tumor)、リンパ節(Node)、遠隔転移(Metastasis)の3つの要素をもとに判別します。大腸がんに限らず、多くのがんの進行度の指標とされています。 TNM分類のなかには「Tx、Nx、Mx」などのように「X」で評価される指標もありますが、この状態は評価ができない・見つけられない不明な状態を指しています。 大腸がんの進行度別症状については以下の記事を参考にしてください。 >>大腸がんステージ2・3の症状は?治療法や術後の生活について解説! 近年、大腸がんを発症する人が急激に増え、それにともない大腸がんが要因でなくなる人も増えてきています。2022年の部位別のがん死亡者数を見ると、大腸がんは男性で第2位、女性で第1位となっています。 大腸がんに罹患する患者さんが増えるようになった要因として、食生活の欧米化などが示唆されるようになってきました。便秘をはじめとした腸内環境の悪化が、大腸がんのリスクを高めることにつながっています。 大腸の細胞ががん化する要因の一つとして、飲酒や喫煙もあげられています。飲酒により腸管粘膜が刺激を受けることも要因として考えられるからでしょう。 アルコール摂取に関しては、1日あたりの純アルコール摂取量が23gをこえると大腸がんを発症するリスクが高くなると考えられています。 また、喫煙そのものは大腸がんと直接の因果関係につながっているという報告は少ないですが、タバコ自体が発がん性物質を吸引するため、大腸がんに限らずがんにつながる大きなリスク要因の一つとなっています。 食生活のリスクとして、大腸がんとの関連性がはっきりとわかっているのは、ハムやソーセージ・ベーコンなどの加工肉の摂取です。2015年にはすでにWHOから「発がん性がある」という発表がなされました。また牛肉や豚肉などの大量摂取は大腸がんにつながる要素の一つと言われるようになりました。 運動不足や肥満も、大腸がんにつながる関連因子としてリスクを増大させることがわかっています。実際にデスクワークの人に大腸がんの発生率が高いことなどから、注目されてきた原因の一つです。 運動不足などにより腸管の運動の動きが悪くなると、大腸内の便の通過時間が長くなります。便内に含有されている発がん性物質に腸管粘膜が長時間さらされる可能性から、大腸がんのリスク因子として示唆されています。 大腸がんを確定診断として定義づけるためには、いくつかの検査が必要です。また、診断がついたあとにも大腸がんの状況や治療方針の決定のために検査をおこなうことがあります。 大腸がんの検診として、まずおこなわれるのが便潜血検査です。一般的な健康診断でもよく用いられる検査で、排便したものを採取してその状態を確認し、便のなかに血液反応が見られるかどうかを確認します。 便潜血検査で陽性と判断された場合、精密検査として内視鏡検査に進みます。便のなかに血液が混ざる病気は大腸がんだけではないため、悪性腫瘍かどうか判別するための手段の一つです。 内視鏡での精密検査を受けないと、がんの診断および治療はおこなえません。便潜血検査で陽性と判定された場合は、必ず内視鏡検査の受診を検討してください。 内視鏡検査は先端にカメラがついた内視鏡を肛門から挿入し、大腸の内側を直接観察する検査です。検査中にがんや良性のポリープなどが見つかり、サイズが小さいようであればその場で切除することもできます。 大腸がんは、内視鏡検査で組織を採取して細胞を病理検査し、悪性腫瘍だった場合に最終的な確定診断となります。実際に内視鏡で悪性腫瘍の状況を確認した後、がんの状況をさらに深く確認し、他臓器への転移の有無などの詳細情報をチェックするための検査として、バリウム検査やCT検査・造影検査・MRI検査などの画像診断も必要に応じ追加して検査します。 転移の有無なども含めて体の全身状態を確認します。また、必要に応じて血液を採取し、悪性腫瘍の状況を確認する腫瘍マーカー検査をあわせておこなうケースも少なくありません。 がんの検査方法について詳しくは以下の記事を参考にしてください。 大腸がんステージ1の場合、腫瘍のサイズや深さにより適応外になることもありますが、基本的には内視鏡で悪性腫瘍部分を直接切除する方法が試みられます。 内視鏡治療がおこなわれるのは、大腸がんの場合ステージ1のなかでも リンパ節転移の可能性がない粘膜内のがん(Tis)で、なおかつ使用の直径が2cm未満の場合です。 ただし、2cm以上の場合でも専門施設や技術力の高い医師であれば内視鏡治療可能として適用になる症例もあります。 粘膜内のがんのほか、広がりの程度が軽い粘膜下層の浸潤がんでも粘膜下層への侵入が1mm以下であると判断された場合には、内視鏡治療適用となることもあります。 風船のように腫瘍の下に首を持ったタイプのがんを切除する方法です。内視鏡の先から出る金属製の輪の形をした「スネア」と呼ばれる電気メスで、がんの首に当たる部分を締めつけながら焼き切って切除します。 ポリペクトミーとは違い、EMRは腫瘍の首の部分がなく、平たく組織に浸潤した腫瘍を切除する内視鏡治療です。 大きさとして、直径2cm程度までのサイズのがんを切除する際に用いられます。腫瘍の根元部分に生理食塩水などを注入して、腫瘍部分を固有筋層から浮き上がらせるようにしてから、電気を通した金属製のスネアと呼ばれる輪の部分で電気を流して組織を焼き切って削り取ります。 しかし、腫瘍の浸潤サイズが大きいほど一度にすべてを切除するのが難しいこともあり、取り残しや再発の危険性もあるため、サイズが大きいものには次に紹介する内視鏡的粘膜下層剥離術(ESD)が用いられるようになりました。 ESDもEMRと同様、悪性腫瘍の根っこである首の部分がなく、2cm以上の平たい腫瘍を切除するのに用いられる方法です。 病巣の下の部分に生理食塩水などを注入して腫瘍部分を浮き上がらせ、専用のナイフで粘膜下層ごと剥ぎ取るように切り取ります。 ESDでは2㎝以上の病変も一括切除できるので、従来では外科手術が必要な大きな腫瘍も切除可能になりました。また、EMRに比べると病変そのものを丸ごと切除できるため、がんの浸潤度や今後の治療方針を判定しやすいのも特徴です。 大腸がんが腸管側の粘膜内か粘膜下層の浅い部分にとどまっていれば内視鏡治療で取り除くことができます。 しかし、粘膜下層より深く入り込み根を張っている場合や、リンパ節に転移している可能性がある場合には基本的には手術による切除になります。 とはいえ、病巣自体が大きくないステージ1の場合には、多くの症例で腹腔鏡手術という体への負担が少ない術式が用いられます。 大腸がんステージ1は、大腸がんのなかでは最も病状が軽い状態です。自覚症状が乏しいステージであっても、便潜血検査という一般的な健康診断のなかに含まれている検査項目にて発覚するケースもあります。 また大腸内視鏡は胃カメラに比べると比較的苦痛が少なく検診として受けることもできるので、初期の大腸がんの発見に大きく貢献します。 大腸がんステージ1の状態で発見できれば、内視鏡でそのまま検査のときに悪性腫瘍を切除できることもあるため、早期発見・早期治療がしやすいというところも生存率が高い理由です。 大腸がんの再発は、食事療法で必ず防げるものではありません。しかし、食生活の欧米化や生活習慣によっては大腸がんのリスクが高まるとされているので、規則正しい生活、栄養バランスなどを意識して食事を摂ることは重要です。 大腸がんの再発を予防するにあたって意識しておきたい栄養素は、腸内環境を健やかに保つ食物繊維です。実際に食物繊維の適切な摂取は大腸がんのリスクを下げる可能性があることもわかっています。 明確に大腸がん予防につながるというわけではありませんが、野菜や果物などの食物繊維を多く含む食材はできるだけ毎日食べるようにしましょう。循環器疾患やその他がん以外の生活習慣病を予防する治験では、少なくとも1日400g以上摂ることが推奨されています。 がんと食事の関係について詳しくは以下の記事を参考にしてください。 5年生存率の高いステージ1の段階ですが、食生活や生活習慣の改善も重要です。生活習慣の改善は大腸がんの再発予防に役立つため、意識づけるようにしましょう。また、治療後の定期的な検査と健康的な生活習慣も心がけ、万が一の再発に備えて早期にがんを発見し、効果的な治療を受けられる環境を整えておくことが大切です。 近年のがん治療には統合医療もおこなわれるようになっています。 なかでも注目を集めているのがフコイダン療法。中分子フコイダンが持つ作用に着目した療法で、がん治療によい効果をもたらすと期待されています。 フコイダン療法は、抗がん剤との併用が可能です。 それだけではなく、抗がん剤と併用することでその効果を高め、副作用の軽減も見込めると言われています。 「中分子フコイダン」を用いた臨床結果の一例を紹介しています。どういった症状に効果があるか具体的に知りたい方は臨床ページをご覧ください。 >>フコイダンとがん治療についてもっと詳しく知りたい方はこちらへ がん治療における選択肢の1つとしてフコイダン療法があることを念頭に置き、医師と相談したうえでベストな治療方法を考えていきましょう。 2025.02.27 2024.08.28 2025.11.28 2021.07.26 2022.01.31
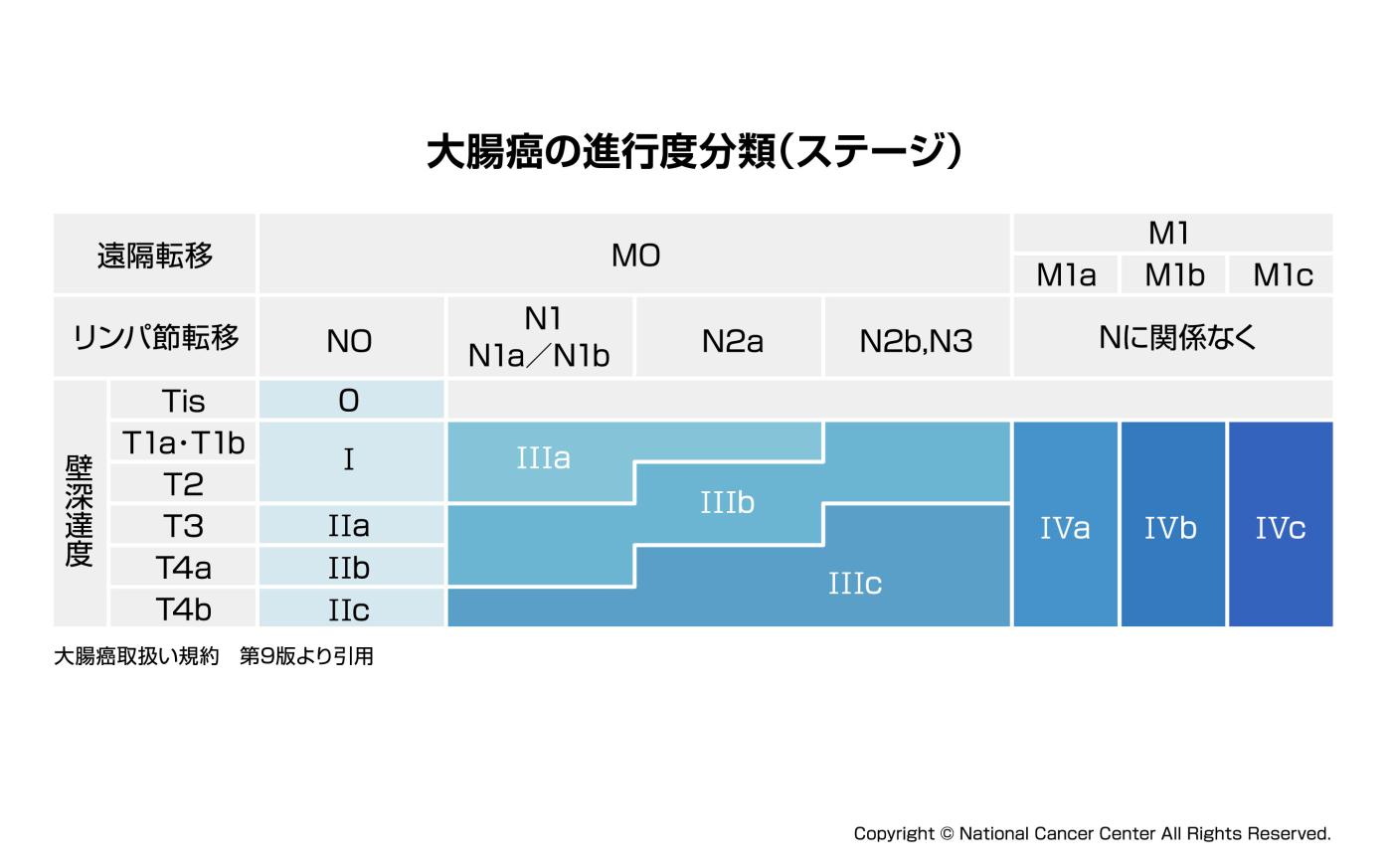
(参照:https://www.ncc.go.jp/jp/ncch/clinic/colorectal_surgery/160/index.html)TNM分類について
Tumor(T):腫瘍の大きさ
や広がりNode(N):周囲のリンパ
節に転移しているかどうかMetastasis(M):他臓器へ
の遠隔転移の有無
Tis:上皮内にとどまるがん(
insitu)N0:リンパ節に転移がない
M0:遠隔転移がない
T1-T4:腫瘍の大きさや浸潤
の程度により、数字が大き
くなるほど進行しているN1-N3:転移しているリンパ
節の数や位置により分類。
数字が大きいほど転移が広
がっているM1:遠隔転移がある
>>大腸がんステージ4の治療方法は?症状や余命について解説!大腸がんの主な原因
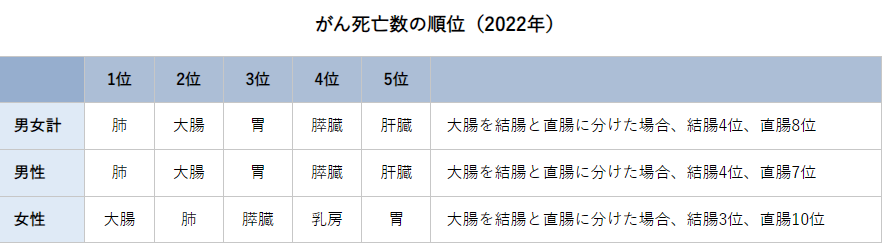
(参照:https://ganjoho.jp/reg_stat/statistics/stat/summary.html)大量の飲酒・喫煙習慣
食生活
(参照:WHO「Cancer: Carcinogenicity of the consumption of red meat and processed meat」)運動不足・肥満
大腸がんの検査
便潜血検査

便潜血検査で陽性と判定が出た場合、大腸内のどこからどのように悪性腫瘍が生じているかを確認するために内視鏡検査を受けます。
>>がんを早期発見するには?検査方法などを詳しく解説大腸がんステージ1の治療法
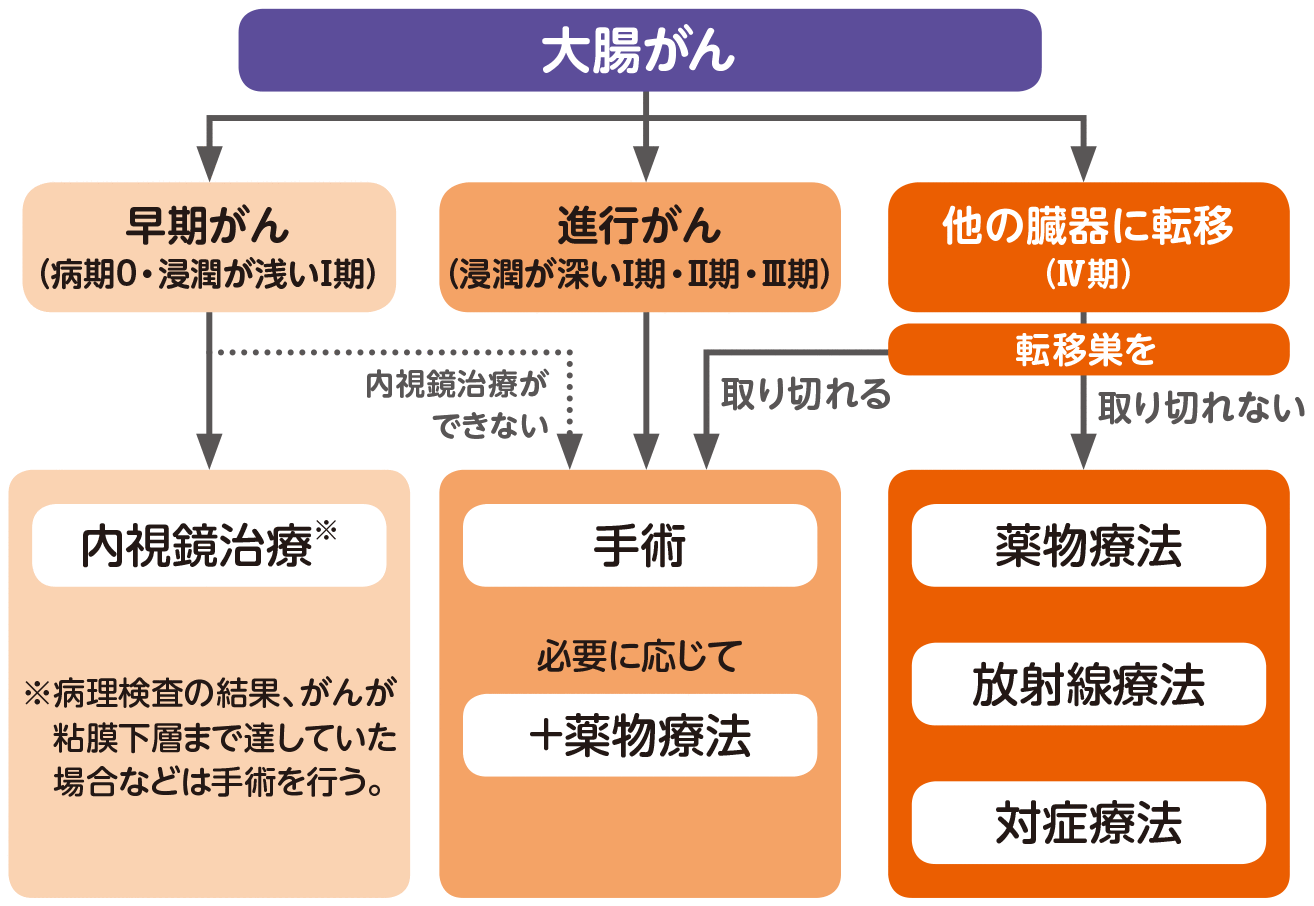
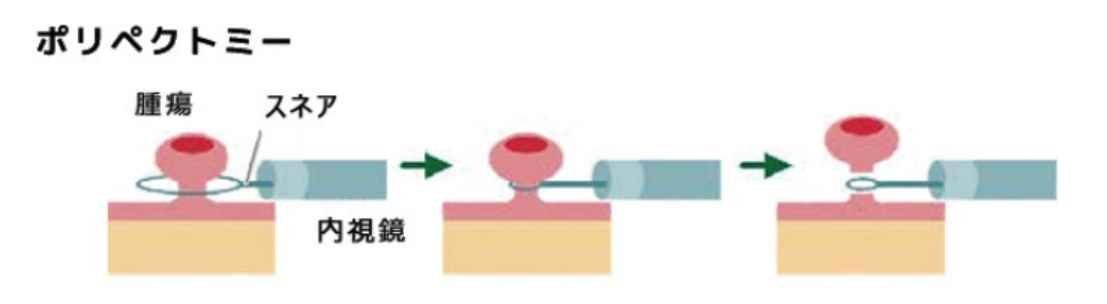
(参照:https://p.ono-oncology.jp/cancers/crc/04/02_method/01.html)内視鏡治療
ポリペクトミー
(参照:https://hyo-med-gastro.jp/endoscope.html)内視鏡的粘膜切除術(以下:EMR)
(参照:https://hyo-med-gastro.jp/endoscope.html)内視鏡的粘膜下層剥離術(ESD)
(参照:https://hyo-med-gastro.jp/endoscope.html)内視鏡治療が適応にならない症例は手術
また、粘膜内にとどまるステージ1のがんであっても内視鏡で切除できない場合は、手術が必要になることもあるのです。大腸がんステージ1の生存率
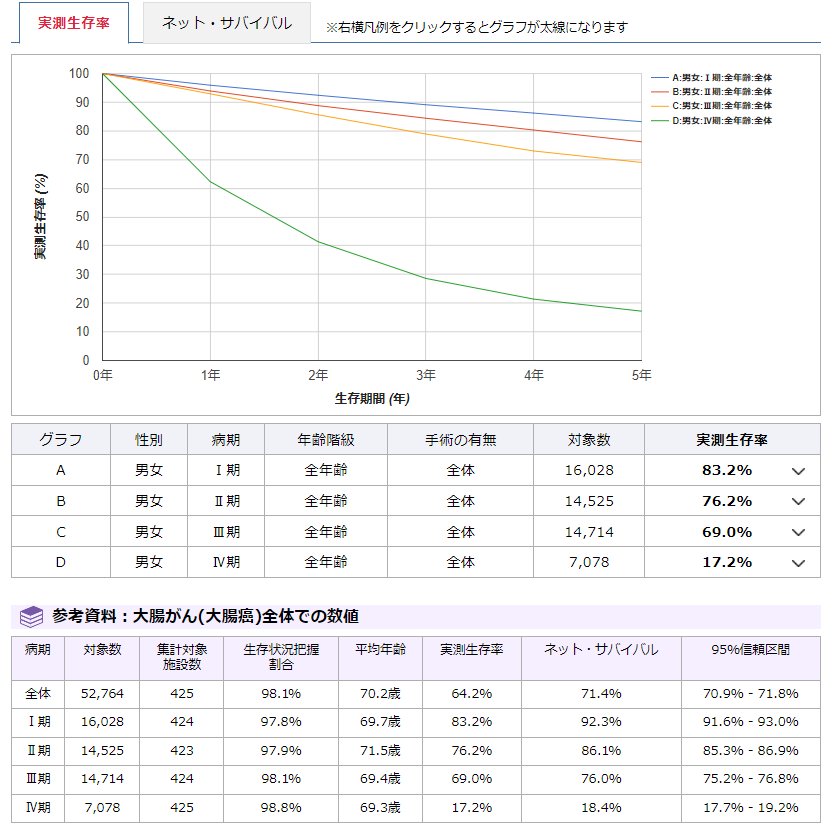
(参照:https://hbcr-survival.ganjoho.jp/graph#h-title)大腸がん再発予防につながる食べ物と生活習慣
>>がん患者が食べてはいけないものってあるの!?がんと食事について解説まとめ
大腸がんステージ1は、自覚症状がほとんどない初期段階。一般的な健康診断などで偶然発見されることが多いです。ステージ1での早期発見は、内視鏡治療により腫瘍を直接切除することで、高い治癒率と生存率を維持することが可能です。
>>「中分子フコイダン」を用いた臨床結果がんの種類を知る
おすすめの関連記事











